
Переходный период (2021-2025 г.г.).
КОРОТКОЕ ОПИСАНИЕ
Существующая в Беларуси постсоветская модель государственной системы охраны здоровья по финансовым возможностям, структуре, кадровом потенциале, организационных принципах деятельности не соответствует современным требованиям.
Для обеспечения современного уровня медицинского обслуживания необходимо введение страховой медицины по накопительному принципу, с сохранением социальных гарантий со стороны государства для определенных социальных групп наеления. Это процесс долгосрочный, протяженностью не менее 10 лет.
В первые 5 лет предлагается проведение подготовительных мероприятий для быстрого и безопасного перехода с бесплатного государственного к смешенному медицинскому обслуживанию с обязательным медицинским страхованием для трудоспособного населения и сохранением принципа бесплатности для особенных социальных групп; разработка юридических, экономических изменений законодательства, проведение структурных и кадровых реформ охраны здоровья.
ОБОСНОВАНИЕ НЕОБХОДИМОСТИ РЕФОРМ
В Беларуси сохранилась с советских времен государственная система охраны здоровья, которая финансируется с госбюджета и обеспечивает бесплатное лечение пациентов.Советская система не может обеспечить качественного уровня медицинской помощи, которая необходима в современных условиях:
— высокотехнологическое оборудование для точной и быстрой диагностики,
— высококачественных лекарственных средств и современного оборудования для эффективных и нетравмотических приемов лечения,
— специалистов высокого уровня, которые могут работать на этом оборудовании.
ПРОБЛЕМЫ, НА КОТОРЫЕ НАПРАВЛЕНА РЕФОРМА
1.Несовершенная структура стационарных медицинских учреждений с большой их долей в районных центрах и сельской местности, население которой уменшается.
Финансирование стационарных медужреждений в зависимости от наличия койко-мест и требование исполнения их планового заполнения ( так называемые койко/дни) делают невозможным повышение эффективности их использования, и тем более – сокращение. В этом не заинтересованы ни охрана здоровья, ни местные власти.
Более 1/3 больниц относится к участковым медучреждениям, с рассчетом в среднем на 25 пациентов. Половина с их обеспечивается только медосмотром, а не лечением. Эти больницы давно переоборудованы во временные социальные учреждения для одиноких пенсионеров.
Обеспеченность койко-местами в стационарах значительно превышает реальные потребности, особенно на районном и городском уровне, где лечение в специализированных отделениях не может обеспечить качественное медицинское обслуживание.
2.Амбулаторное обслуживание – наиболее слабое место охраны здоровья.
Из-за низких зарплат и высокой интенсивности работы в этих учреждениях имеет место наибольший недостаток медиков и частая смена специалистов. Основная причина этому – принцип финансирования поликлиник в зависимости от количества посещений пациентами, низкие нормативы на время обслуживания одного пациента, ведение всей документации вручную. Введение должности помощника врача по амбулаторно-поликлинической работе приводит к еще большему количеству бумаг, которые необходимо заполнять.
Ежегодно количество посещений к врачу составляет более 10-ти на каждого жителя Беларуси. Это в значительной степени связано со льготной системой оплаты листа нетрудоспособности. Очередная попытка реформирования поликлинической системы через замену участкового терапевта на врача общей практики происходит во многом формально. Перевод терапевта на должность врача общей практики требует основательной переподготовки по другим специальностям, что за 1 и даже 3 месяца курса повышения квалификации невозможно. Запланированное сокращение за счет этого специализированных кабинетов в поликлиниках приведет к значительному ухудшению качества медицинского обслуживания.
3. Использование бригад скорой медицинской помощи не по профилю.
Большая часть вызовов бригад связана с санитарной перевозкой, патранажной деятельностью (сделать инъекцию, измерить давление и т.д.), а не оказанием неотложной медицинской помощи.
4. Почти 35% медиков не занимаются непосредственно работой по своей специальности.
В системе охраны здоровья работает 58,5 тыс. медиков с высшым образованием и 126,6 тыс. специалистов со средним медицинским образованием. Однако занимают непосредственно должности врачей-специалистов только 48,9 тысяч. Остальные 9,4 тыс. квалифицированных медиков не занимаются медобслуживанием населения. А непосредственно практикующих врачей-специалистов в Беларуси только 38,5 тысяч.
5. Медицинские специальности не пользуются уважением из-за низкой оплаты труда.
Молодые специалисты после получения специальности массово эммигрируют в другие страны. Большой коэфициент совмещения среди медиков влияет на качество медицинских услуг, снижает возможность медперсанала для повышения квалификации.
Коэфициент совмещения составляет 1,36 по стране, а с дополнительными дежурствами – 1,5-1,75 у большинства практикующих специалистов.
6. Недостаточное финансирование охраны здоровья.
С бюджета на охрану здоровья выделяется ад 3,8 до 4,2% ВВП. По части в ВВП это наилучший показатель среди стран СНГ, но не много в сравнении с европейскими странами.
Распределение этих финансовых средств происходит неравномерно. На обеспечение республиканских специализированных центров современным оборудованием и средствами для высококачественной диагностики и эффективного лечения требуются значительные вливания.
Однако эти центры обслуживают только незначительную часть пациентов. В то же время, на низовых уровнях (район, город), где обслуживается обсалютное большинство пациентов и где работает большинство медперсонала, имеется значительный недостаток финансирования.
ОСНОВНЫЕ ЦЕЛИ / ЗАДАЧИ РЕФОРМЫ
Главной целью реформы является создание современной высокотехнологической системы охраны здоровья, которая гарантировала бы:
- доступную и бесплатную медицинскую помощь в границах установленых протоколов и возможностей госбюджета для всего населения;
- высококвалифицированную поликлиническую, стационарную и специализированную помощь для социальных групп без постоянных доходов (детей, беременных женщин, женщин в период ухода за новорожденными, студентов, военнослужащих срочной службы);
- высококвалифицированную, высокотехнологическую специализированную, консультативную, диагностическую и лечебную медпомощь работающим гражданам на основании их обязательного медстрахования по индивидуальному накопительному принципу;
- формирование личной ответственности граждан за сохранение своего здоровья;
- солидарный принцип финансирования системы охраны здоровья со стороны государства и его граждан.
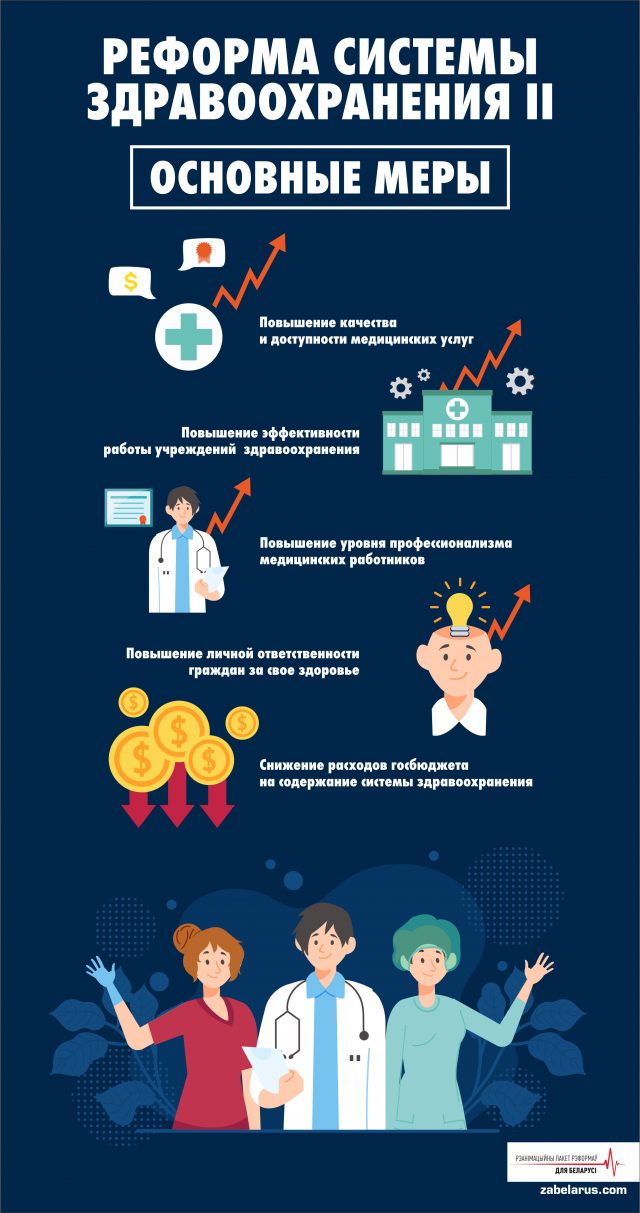
Задачи:
- повышение качества и доступности медицинских услуг,
- повышение эффективности работы учреждений охраны здоровья,
- повышение уровня профессионализма медицинских работников,
- повышение личной ответственности граждан за своё здоровье,
- снижение расходов государственного бюджета на удержание системы охраны здоровья.
ЭТАПЫ ПО РЕАЛИЗАЦИИ РЕФОРМЫ
1.Первый этап (2 -3 года):
1. Системе охраны здоровья необходимо провести анализ и точный подсчёт:
— цен на те или иные медуслуги,
— цен на ежедневное содержание пациентов в больницах разной специализации,
— расходов медперсонала на оказание разных медуслуг,
— оценку работы бригад скорой помощи на один стандартный выезд,
— расходов на удержание основных фондов медучреждений,
— потребность тех или иных медуслуг и реальная оценка возможностей медицинских учреждений по их реализации.
2.На основании этих данных и протоколов диагностики и лечения пациентов с близкими группами заболеваний необходимо:
— разработать медико-экономические стандарты и объективные критерии на обоснование объёмов медуслуг при разных видах заболеваний;
— разработать и официально утвердить тарифы и стандарты по оказании комплексных медуслуг и их дифференциацию в зависимости от сложности процедур;
— очертить объективные критерии на обоснование перевода пациента на стационарное лечение и лечение в высокоспециализированных центрах;
— определение критериев, которые дают право на пересмотр страховых кантрактов и обжаловании качества медуслуг.
3. Подготовка комплекса юридических и экономических документов, регулирующих деятельность системы охраны здоровья при введении страховой модели медицинского обслуживания.
4. Проведение широкой информационной компании.
При разработке изменений в законодательстве к обсуждению должны быть привлечены общественные организации, независимые эксперты и СМИ. Широкая общественная дискуссия должна сделать законы доскональными и консолидировать общество, подготовить его к радикальным изменениям в системе охраны здоровья.
2. Второй этап (3 – 5 лет) – реструктуризация системы охраны здоровья:
1. Учреждения охраны здоровья должны быть преобразованы в самостоятельные единицы, которые имеют по несколько источников финансирования.
Дожны быть приняты законы и положения, которые регулируют:
-порядок оказания медицинских услуг,
— взаимодействие и взаиморасчёты разных учреждений в оказании комплексной
медпомощи,
-порядок и механизм распоряжения средствами, полученными медучреждениями как с бюджета, так и за оказание медуслуг по страховым контрактам.
Преобразование учреждений охраны здоровья в самостоятельные единицы и их функционирование в конкурентной рыночной среде неизбежно в перспективе приведет к замене главных врачей на менеджеров и организаторов с другими функциями и возможностями.
Бюджетные средства должны выделятся на удержание основных фондов (здания, оборудование) и медицинское обслуживание определенных социальных групп по определенных тарифах и стандартах. Их медобслуживание финансируется государством.
Средства пациентов со страховыми контрактами по установленных тарифах и стандартах за оказанные медицинские услуги идут на оплату труда медиков и преобретение современного оборудования.
ОРГАНЫ, КОТОРЫЕ ПРИНИМАЮТ РЕШЕНИЯ
Президент, Верховный Совет.
Подготовка и реализация реформы: Министерство охраны здоровья.
Активное участие органов местной власти: исполкомы, местные советы.
НОРМАТИВНЫЕ ПРАВОВЫЕ АКТЫ
- Закон об обязательном медицинском страховании (введение его в действие до конца 2025 года).
- Положение о принципах страхования работающих на предприятиях и учреждениях всех форм собственности Беларуси.
- Положение об учреждениях охраны здоровья, которое закрепляет преобразование учреждений охраны здоровья в самостоятельные единицы.
- Положение о государственных гарантиях предоставлено застрахованым пациентам медицинских услуг, установленных законом.
- Положение об охране прав пациентов (процесс обжалования).
Разработка Министерством охраны здоровья:
- график (учет и последовательность) мероприятий на начальном этапе проведения реформ;
- изменения в законодательных актах, регулирующих деятельность системы охраны здоровья в новых условиях;
- анализ реально необходимого объема оказываемых медицинских услуг;
- расчёт усредненной цены требуемых медицинских услуг;
- расчёт реально необходимого количества коек в больницах;
- расчёт необходимого количества практикующих медиков и т.д.
Полный текст документа: “Канцэпцыя рэфармавання сістэмы аховы здароўя Беларусі на пераходны перыяд (2021 – 2025 гг.) з дадаткам па ацэнцы дзеянняў ва ўмовах пандэміі SARS-CoV-2” (26 Кбайт).

